帯状疱疹は主に50歳以上に起こる皮膚の病気です。皮膚科にかかることもあれば、普段かかっている内科で治療を受けることもあります。
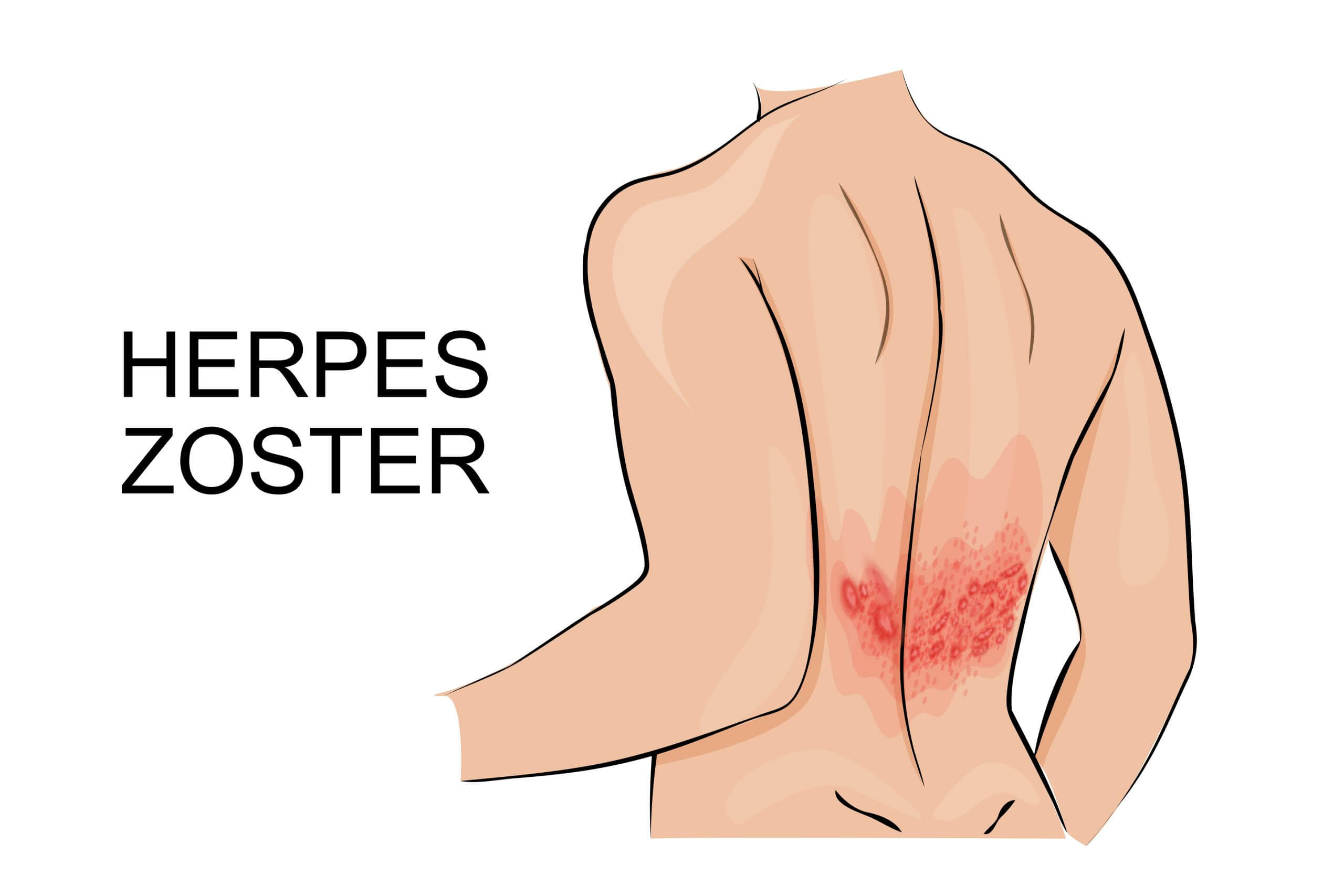
小さい水ぶくれの発疹が皮膚の一部分に現れて「刺すような」「焼けるような」と表現される強烈な痛みを伴い、しばしば日常生活を妨げます。
この記事ではそんな帯状疱疹の特徴・治療法・予防法を含めて、様々な角度から説明します。
この記事を読んでわかること
・帯状疱疹の特徴
・帯状疱疹にかかったら注意すること
・帯状疱疹の治療方法
・帯状疱疹の予防
帯状疱疹はなぜ起きる?
帯状疱疹は、水痘・帯状疱疹ウイルスという、ヘルペスウイルスの一種によって引き起こされる疾患です。
このウイルスはその名の通り、水痘と帯状疱疹という2つの異なる疾患を引き起こします。
水痘・帯状疱疹ウイルスに最初に感染した時には、水痘(水ぼうそう)を起こします。水痘は小児によくみられる疾患で、顔と体に水疱を形成します。この水痘の時に、ウイルスは皮膚から侵入し、神経をさかのぼって神経節という場所に潜伏します。その後も一生ここにウイルスは眠っています。
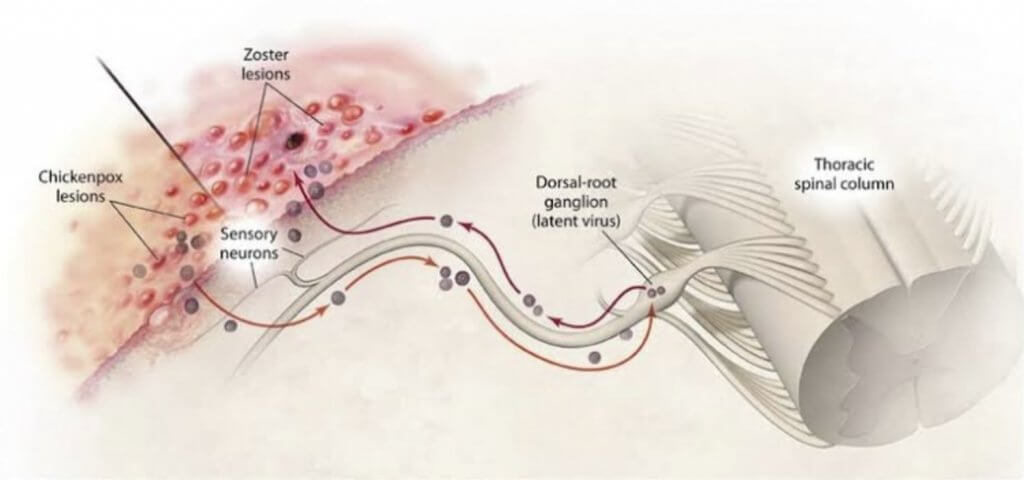
下の経路が水痘時にウイルスが潜伏するルート、上がウイルスが再活性化し帯状疱疹を起こすルート
この眠っていたウイルスが再活性化して、今度は神経をたどって皮膚に現れ、水疱を形成する病気を、帯状疱疹といいます。この時、感覚を司る神経が炎症に巻き込まれ、強烈な痛みが生じます。
ちなみに、唇にできる水ぶくれは単純ヘルペスウイルスによる単純疱疹といって、機序は似ていますがまた別の疾患です。
帯状疱疹はどんな人がかかる?
そもそも体内に水痘・帯状疱疹ウイルスを持っていなければ発症しませんが、子供の頃に水ぼうそうにかかった自覚がなくても感染している人もいるため、日本人の成人の90%はこのウイルスを持っているとされます。つまり、ほとんどの成人は帯状疱疹になる素地があるのです。
その上で、帯状疱疹は高齢になるほどかかりやすくなる疾患です。ウイルスに対する特異的な細胞性免疫が、ウイルスの再活性化を抑えるのに必要であり、加齢によってこの免疫が低下するためです。他にも、ストレスや疲労などで免疫が低下した時にも起こりやすいです。
多くの帯状疱疹は50歳から発症し始め、日本のデータでは、80歳まで生きた人の1/3が帯状疱疹を経験するといわれています1)。近年になって帯状疱疹の頻度は世界的に増加していますが、明らかな原因は不明です。
このように多くの高齢者が帯状疱疹を発症するリスクがあるため、50歳以上では帯状疱疹ワクチンの接種が推奨されています
(下記「帯状疱疹の予防」を参照)
帯状疱疹の症状
帯状疱疹の主な症状は、限局して現れる発疹と神経の炎症による痛みです。
① 発疹
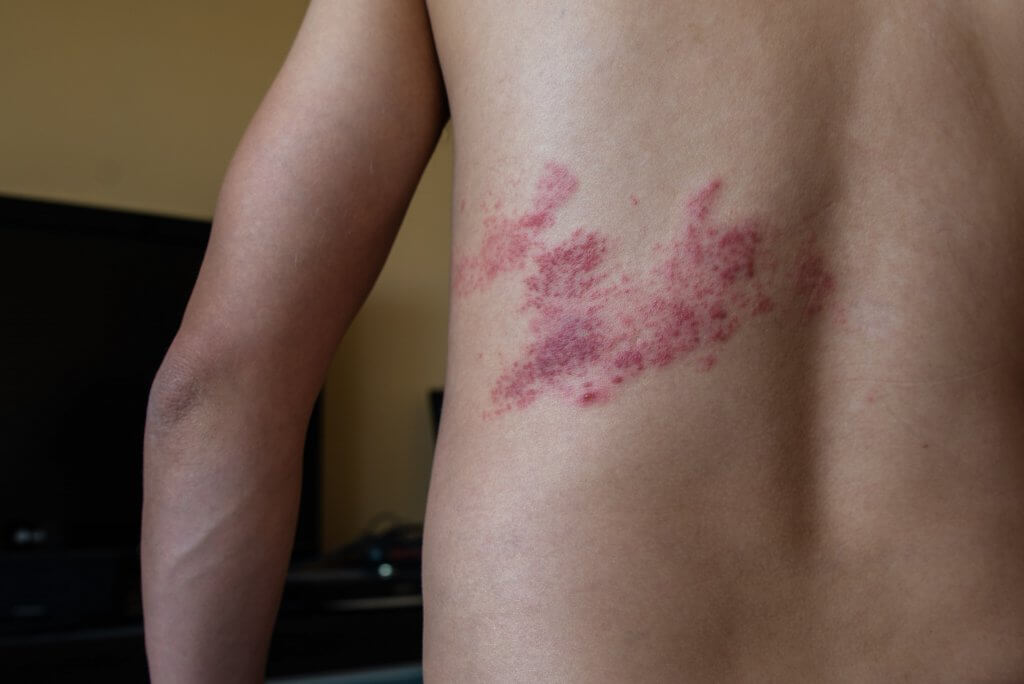
ウイルスは神経節に潜んでいてそこから皮膚に出てきますので、発疹ができる範囲も、その神経が支配する皮膚に一致した範囲に出現します。神経は体の左右対称に存在しており、皮膚病変も基本的に正中線をまたぐことはありません。
発疹は最初は赤いブツブツ(紅斑性丘疹)として始まり、数日以内に水ぶくれ(水疱)に変化し、さらに3−4日で膿が溜まって盛り上がった膿疱に変化します。
免疫が通常の患者では1週間ほどでかさぶた化して感染性は無くなりますが、傷は数ヶ月から数年残ることがあります。
どこの領域にも出現する可能性がありますが、胸・背中や腰の部分に出ることが多いです。
② 痛み
痛みは帯状疱疹の最も多い症状で、「刺すような痛み」「焼けるような痛み」と表現されます。痛みは比較的長く続き、5人に1人はこの急性期の痛みが30日以上続きます。
75%の人は発疹が出る前から痛みが出現し、一般的には発疹が出る2−3日前から痛みますが、もっと長いこともあります。痛みは1日中ずっと痛いことも、時々痛むこともあり得ます。発疹が出ていない状態での帯状疱疹の診断は難しいので、狭心症など他の病気と間違われることもしばしばあります。
この痛みは後ほど説明する、数ヶ月以降も残存する帯状疱疹後神経痛とは別のものであり、治療で使う薬も異なるので混同しないようにしなくてはなりません。
帯状疱疹の注意すべき合併症
帯状疱疹は皮膚の症状だけでなく、その後の生活に大きく影響してくる、注意しなくてならない合併症がいくつかあります。
帯状疱疹後神経痛(PHN)
帯状疱疹にかかった患者さんのうち、5人に1人は3ヶ月経っても何らかの痛みが残っており、15%は2年後にも残っています。このように、皮膚の痛みが3ヶ月以上経っても続く時に、帯状疱疹後神経痛と診断されます。皮膚からつながる神経が直接損傷されることによって起こります。
「燃えるような」「刺すような」強い痛みが何ヶ月、あるいは何年も続くことは生活の質を低下させ、精神状態も悪化させるため大きな問題となります。
帯状疱疹後神経痛になるリスクが高いのは、高齢であること、発疹前・発疹中の痛みが強いこと、発疹の程度が激しいことなどがあります。
帯状疱疹後神経痛は、抗ウイルス薬や急性期の痛みの管理とは別の治療が必要となります(後述)。
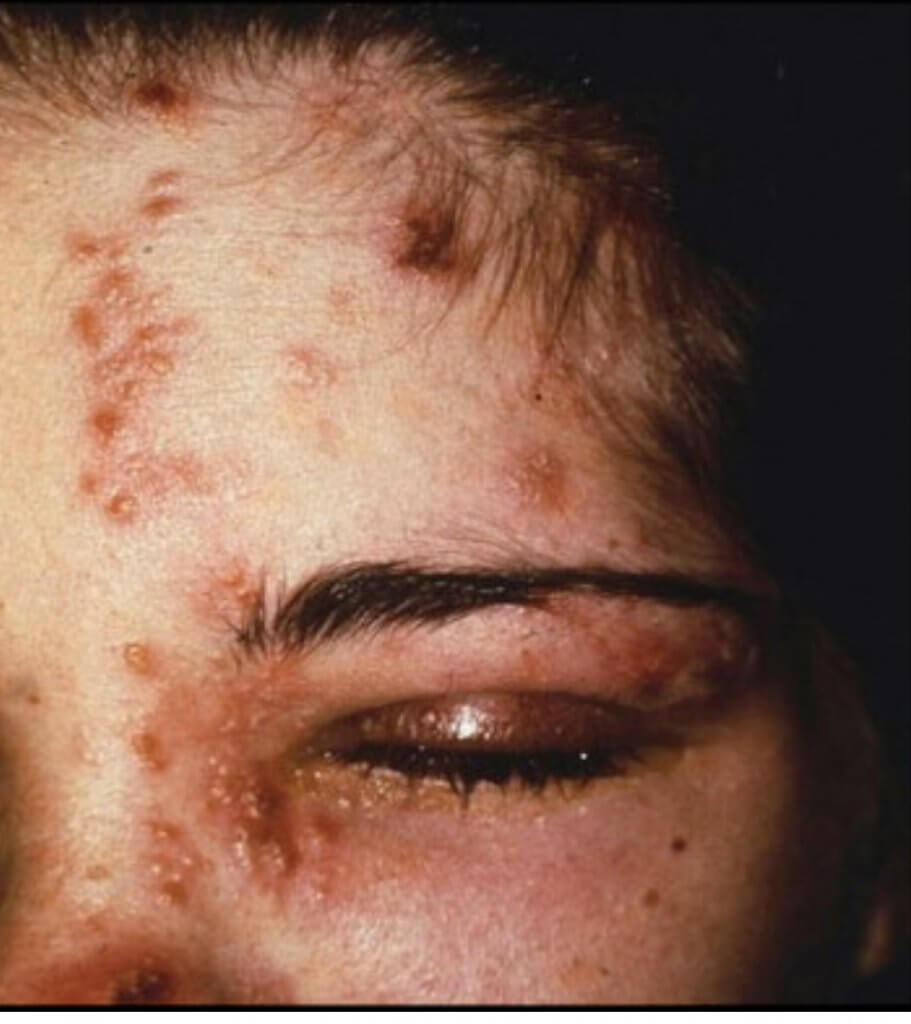
眼部帯状疱疹(HZO)
ウイルスが神経の中でも、眼神経を巻き込んで発症すると、目の部分に帯状疱疹が出現し、これを眼部帯状疱疹といいます。眼部帯状疱疹は頭痛・倦怠感・発熱などの前駆症状で始まり、発疹と一緒に目の症状が出現します。
この疾患は放置すると失明の危険性があり、極めて注意が必要です。
帯状疱疹の病変が鼻の先や横にできたときは、眼部帯状疱疹となるリスクが高いので早急に眼科を受診する必要があります。
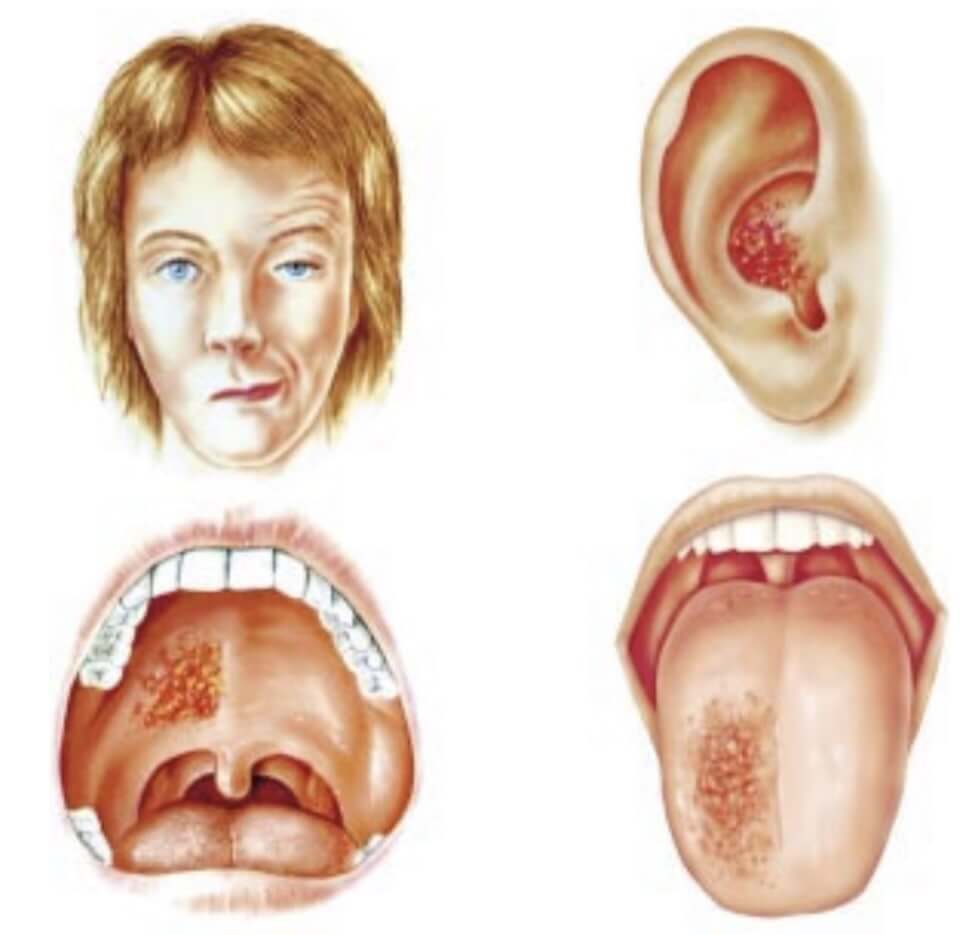
Ramsay Hunt症候群
ラムゼイハント症候群と読みます。これはウイルスが顔面神経で活性化し、その後、内耳神経という近くの神経を巻き込むことで起こります。
症状としては、顔面神経麻痺・耳の痛み・耳介の水疱が3つの特徴です。つまり、片側の耳が腫れて痛くなり、水疱ができて、同じ側の口角が上がらなくなったり、目が閉じにくいなどの症状で現れます。他にも難聴が生じたり、めまいがしたり、味覚がおかしくなったりすることがあります。
抗ウイルス薬だけでなく、ステロイド治療が必要になるので、耳鼻科への受診が必要です。
帯状疱疹の診断
帯状疱疹は基本的には見た目と症状だけで診断できるため、特別な検査は必要としません。
しかし帯状疱疹かどうか紛らわしい皮膚病変もあり、最近は病変を綿棒でこすって、その検体を用いて10−15分で診断できるデルマキットVZVというキットも出ています。
帯状疱疹の治療
帯状疱疹の治療の目的は、皮膚病変を早く改善して、痛みを軽減させることです。(帯状疱疹後神経痛を減らすことができるかどうかに関しては明確なエビデンスがありません。)
基本的には皮膚の病変が出現してから72時間以内に投与するのが最も効果がありますが、72時間以上経過していても、新しい皮膚の病変が出ている場合はまだウイルスが増殖している証拠ですので、薬を投与します。完全に皮膚病変がかさぶた化されている患者さんへの投与はあまり意味がありません。
投与するのは抗ウイルス薬で4種類あります
・アシクロビル(ゾビラックス)
・バラシクロビル(バルトレックス)
・ファムシクロビル(ファムビル)
・アメナメビル(アメナリーフ)
アシクロビルは最初にできた薬ですが、投与回数が多いため、世界的には投与回数が少なく、体内への吸収も優れたバラシクロビルやファムシクロビルがよく使われています。
アメナメビルは近年、日本で作られた薬で、1日1回の投与でよく、腎機能による調整も不要なため非常に使いやすい薬です。これらの薬のどれが効果が高いかという差は基本的にありません。
薬の効果ですが、例えばファムシクロビルの研究では皮膚病変の出現から72時間以内に投与することで、皮膚病変の治りを2日早め、発疹がなくなった後の痛みが続く期間を56日短縮し、帯状疱疹後神経痛の頻度も30%程度減らしました2)。
帯状疱疹後神経痛の治療
数ヶ月しても痛みが持続し、帯状疱疹後神経痛になってしまった場合は、痛みのコントロールが必要になります。しかし発症したばかりの痛みとは機序が違うため異なる対処法が必要となり、主に使われる薬剤は3種類です。
・三環系抗うつ薬
・抗けいれん薬
・オピオイド
① 三環系抗うつ薬
アミノトリプチン(トリプタノール)やノルトリプチン(ノリトレン)が使われます。主にナトリウムチャネルを遮断作用により痛みを軽減し、効果は最も高いと言われます。ただし、眠気や口渇やふらつきや排尿困難などの副作用も出やすく、特に高齢者では注意が必要です。少量から開始して効果が出る量まで増量します。
② 抗けいれん薬
ガバペンチン(ガバペン)やプレガバリン(リリカ)が使われます。三環系抗うつ薬と同等の効果があり、重篤な副作用も少ないため、第一選択として勧める意見が多いです3)。副作用にはめまい、眠気、浮腫などがあり、腎機能が低下している患者さんには用量の調整が必要です。こちらも少量から開始して副作用が出ないことを確認しながら増量します。
③ オピオイド
オピオイドとは麻薬性鎮痛薬のことで、一般的には癌性疼痛などで使用されます。依存性の問題などがあり、上記の薬が効果ない場合のみ、使い慣れた専門医が使用するように推奨されています。
帯状疱疹の予防
水痘帯状疱疹ウイルスへの免疫の低下が帯状疱疹の原因です。日本人では90%以上はウイルスへの抗体を持っていますが、55歳以上の方の30−40%はこのウイルスへの十分な免疫反応がないと言われています。
ワクチンによる細胞性免疫を強化することで帯状疱疹の発症を減らすことができます。また例え発症してしまっても、重症度を低下させ、その後の帯状疱疹後神経痛を減らすことができます。
日本では50歳以上の方に帯状疱疹ワクチンが推奨されています。
ワクチンには2種類あります
・弱毒化生ワクチン
・不活化ワクチン (シングリックス)
上記のどちらのワクチンの方が優れているのでしょうか。
生ワクチンでは60歳以上の対象で帯状疱疹の発症を51%減らしましたが4)、不活化ワクチンでは50歳以上で97.2%5)、70歳以上で90%減らしており6)、不活化ワクチンの方が帯状疱疹後神経痛の予防効果も含めて効果が高いです。
また、生ワクチンは8年以上経つと帯状疱疹予防効果が50%から20〜30%に低下すると考えられています7)。不活化ワクチンでは9年までは抗体価の上昇が確認されており、より長期間の予防効果がありそうです8)。
生ワクチンのメリットは1回の接種で済むことと、日常生活を妨げるような副反応が少ないことです。不活化ワクチンは2回打つ必要があり、また倦怠感・頭痛・悪寒などの副反応を10%程度認めます。ただし、重篤な副作用は両ワクチンとも少なく、差はありません。
どちらかを選択できるなら、特別な理由がなければ不活化ワクチンを打つことが推奨されます。
帯状疱疹にかかったことのある人はワクチンを打つべきでしょうか?これに関しては、積極的に打つべきと言えます。帯状疱疹は再発することがありますので、ワクチンを接種することで再発のリスクを減らせます。ただし帯状疱疹にかかってからすぐに打つのではなく、少し期間を空けましょう。具体的にどのくらいの期間を空けるかの決まった答えはありませんが、1年ほど空けるという意見が多いです。
いかがだったでしょうか。帯状疱疹は早期の治療と合併症の管理が大事であり、発疹が出た場合にはすぐに医療機関を受診してください。また、まだかかっていない人も今後かかる可能性がありますので、ワクチンを打つことでの予防を考えてみてください。
参考文献
1) Open Forum Infect Dis. 2017;4(1):ofx007
2) Ann Intern Med 1995 Jul 15;123(2):89
3) N Engl J Med 2014;371:1526
4) N Engl J Med 2005;352(22):2271
5) N Engl J Med 2015;372(22):2087
6) N Engl J Med 2016;375(11):1019
7) Clin Infect Dis. 2015;60(6):900
8) Hum Vaccine Immunotherapy. 2018;14(6):1370